Công trình nghiên cứu của TS Lê Đức Dũng và đồng nghiệp đã được hội đồng khoa học của hiệp hội trao giải thưởng về khoa học cơ bản (Basic Science Award). Hằng năm Hiệp Hội Ghép Tế bào Máu và Tuỷ của châu Âu (EBMT) sẽ chọn ra những công trình khoa học tốt nhất để trao các giải thưởng ở các lĩnh vực như khoa học lâm sàng, khoa học cơ bản, nhi khoa...
 TS Lê Đức Dũng.
TS Lê Đức Dũng. Hội nghị EBMT thường niên là nơi các nhà khoa học đến từ khắp thế giới trình bày và cập nhật các công trình khoa học cũng như các phương pháp điều trị trong các bệnh liên quan đến máu, bạch huyết và tuỷ xương như các bệnh ung thư máu, đây là một trong những hội nghị khoa học lớn nhất thế giới trong lĩnh vực này. Hội nghị tập trung chủ yếu vào các phương pháp điều trị tiên tiến như ghép tế bào gốc tạo máu, CAR-T cells, các phương pháp trị liệu miễn dịch, nhiễm trùng, cũng như các nghiên cứu, điều trị để giảm tác dụng phụ không mong muốn từ các phương pháp điều trị trên.
Ghép tế bào gốc tạo máu hiện là liệu pháp điều trị lành bệnh duy nhất cho nhiều bệnh về máu và bạch huyết. Ngày càng nhiều bệnh nhân trên thế giới được điều trị bằng phương pháp này, nhất là phương pháp ghép tế bào gốc tạo máu dị sinh, tức là bệnh nhận được ghép với tế bào gốc tạo máu từ một người hiến tặng khác. Với sự phát triển của khoa học, tỷ lệ thành công của phương pháp này ngày càng cao, tuy nhiên tác dụng phụ của ghép dị sinh là hiện tượng ghép chống chủ (Graft versus Host Disease-GvHD), tức là các tế bào miễn dịch của người hiến, đặc biết là tế bào T, tấn công các tế bào và mô của người được ghép gây nên các hiện tượng tổn thương mô và viêm cấp hoặc mãn tính tại một số cơ quan như hệ tiêu hoá, gan, da, miệng và mắt.
Trước khi ghép, bệnh nhân thường được xạ trị hoặc hoá trị để diệt hết tế bào miễn dịch, tế bào máu và tuỷ xương của mình. Các tế bào miễn dịch từ người hiến giúp tiêu diệt các tế bào ung thư còn sót lại, chống lại vi sinh vật hạn chế nghiễm trùng cho người nhận, nhưng bên cạnh đó, các tế bào miễn dịch này như đã nói lại tấn công cả tế bào người nhận. Có khoảng 40-60% bệnh nhân được ghép có nguy cơ bị GvHD. GvHD có khả năng gây tử vong cao và làm giảm chất lượng cuộc sống của bệnh nhân sau ghi ghép.
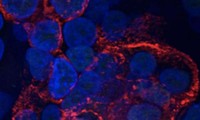
Trong công trình nghiên cứu tiền lâm sàng, TS Lê Đức Dũng và đồng nghiệp đã phát hiện ra rằng tế bào đại thực bào (Macrophages) trong đường ruột có thể sống sót một thời gian dài sau khi chuột được xạ trị và ghép tế bào gốc tạo máu dị sinh. Những đại thực bào này giúp vật chủ giảm thiểu khả năng phát triển GvHD bằng cách hạn chế sự hoạt động của các tế bào T từ người hiến, giảm tổn thương mô và viêm. Nếu các tế bào đại thực bào này bị loại trừ thì các chú chuột được ghép tế bào gốc tạo máu bị GvHD nặng hơn và không thể sống sót. Bên cạnh đó công trình nghiên cứu cũng chỉ ra rằng protein PD-L1 trên đại thực bào đóng vai trò quan trọng trong việc hạn chế sự phát triển của GvHD.
Nghiên cứu trên người, nhóm nghiên cứu cũng thấy rằng, các bệnh nhân bị GvHD sau ghép thường có ít PD-L1 trên đại thực bào hơn những bệnh nhận không bị GvHD. Hiện nay nhóm nghiên cứu của TS Lê Đức Dũng đang tiếp tục tập trung nghiên cứu các yếu tố có thể ảnh hưởng lên sự sinh trưởng và hoạt động của các đại thực bào này để từ đó có thể đề xuất các mục tiêu cũng như các phương pháp điều trị nhắm vào đại thực bào để có thể làm giảm GvHD sau khi ghép tế bào gốc tạo máu dị sinh.